Juan Gérvas Camacho
Médico general jubilado
Equipo CESCA. Profesor visitante. Salud Internacional. Escuela Nacional de Sanidad. Plataforma NoGracias. Madrid
Enrique Gavilán Moral
Especialista en Medicina Familiar y Comunitaria.
CS Montehermosos. Cáceres
Laura Jiménez de Gracia
|
Resultado:




 11 votos
11 votosPuntos clave
- Toda acción tiene una cara y una cruz; toda decisión clínica conlleva simultáneamente beneficios y perjuicios.
- Llamamos prevención cuaternaria al conjunto de actividades que intentan evitar, reducir y paliar el daño provocado por la intervención médica.
- La prevención cuaternaria concierne por igual a la Atención Primaria y a la hospitalaria, pero es en la primera donde más actos se realizan, y por tanto, donde el potencial de evitar daños es mayor.
- La medicalización de la salud y la arrogancia de la medicina conllevan un mundo de excesos.
- La prevención cuaternaria debe impregnar desde las prácticas diagnósticas hasta las preventivas, pasando por las medidas rehabilitadoras y el uso de medicamentos dañinos.
- Además de estrategias prácticas conscientes de prevención cuaternaria, conviene desarrollar otras semiautomáticas, intuitivas, en el torbellino del trabajo clínico diario.
- Cabe hacer daño al ofrecer prevención cuaternaria en el día a día. No conviene, por ello, aceptar sin críticas las propuestas de prevención cuaternaria.
Introducción
En medicina, como en la vida, el bien y el mal están indisolublemente unidos como las dos caras de la misma moneda; de este modo, toda decisión clínica conlleva beneficios y perjuicios. Así, la anestesia que permite una cirugía indolora puede matar; la vacuna contra el sarampión provoca encefalitis en un caso por millón; el consejo de lavarse las manos puede iniciar un comportamiento compulsivo, y la promoción del ejercicio físico puede desencadenar la aparición de lesiones osteomusculares.
Puesto que toda decisión médica puede provocar daños, es clave que los propios profesionales seamos conscientes de ello y recuperemos el viejo y milenario principio de actuación médica primum non nocere, por motivos éticos, pero también deontológicos; por ser nuestro deber y nuestra responsabilidad. Gran parte del crédito social y la confianza de los pacientes depende de la selección, oferta y realización de actividades que logren más beneficios que perjuicios.
¿Qué es la prevención cuaternaria? Ejemplos cotidianos
Llamamos prevención cuaternaria al conjunto de actividades que intentan evitar, reducir y paliar el perjuicio provocado por la intervención médica. Se evita el daño obviando actividades innecesarias (p. ej., suprimiendo dosis redundantes de revacunación antitetánica). Se reduce el daño limitando el impacto perjudicial de alguna actuación (p. ej., empleando protectores tiroideos al hacer radiografías dentales). Se palia el daño reparando la salud deteriorada como consecuencia de una actividad médica (p. ej., pautando el abandono paulatino de benzodiacepinas en una adicción consecuente al tratamiento del insomnio).
Por definición, la prevención cuaternaria concierne igualmente a Atención Primaria (AP) y hospitalaria. Pero es en la primera donde más actos se realizan, por lo que el potencial de evitar daños es mayor, principalmente por el «efecto cascada» que conlleva el inicio de cualquier actividad por el médico de familia.
En último término, la prevención cuaternaria es una cuestión social que interesa al conjunto de la población, a sanos y enfermos, especialmente en el actual contexto de creciente medicalización.
Medicalización de la vida: causas y consecuencias
Históricamente, el campo de trabajo de la medicina ha sido el tratamiento de las enfermedades. Entre médico, paciente y familiares se establecía fundamentalmente un contrato curativo que buscaba remedio al sufrimiento. La enfermedad era definida como la pérdida de capacidad para realizar las tareas apropiadas según edad, sexo y profesión. El médico identificaba el sufrimiento y lo etiquetaba con un nombre que facilitaba su tratamiento y daba idea del pronóstico. El profesional era, pues, básicamente un sanador que ofrecía lo mejor de su arte y ciencia para remediar un problema. Dicho remedio conllevaba daños, pero se aceptaban dado su buen propósito.
La revolución científica e industrial del siglo XIX, y especialmente su desarrollo en el campo sanitario durante el siglo XX, fue introduciendo poco a poco un contrato preventivo, predominante en el siglo XXI. Aunque se mantiene el contrato curativo, el médico intenta ante todo evitar problemas, y prevenir se convierte en actividad central del acto clínico. Aparecen entonces los conceptos de prevención primaria, secundaria y terciaria (tabla 1).
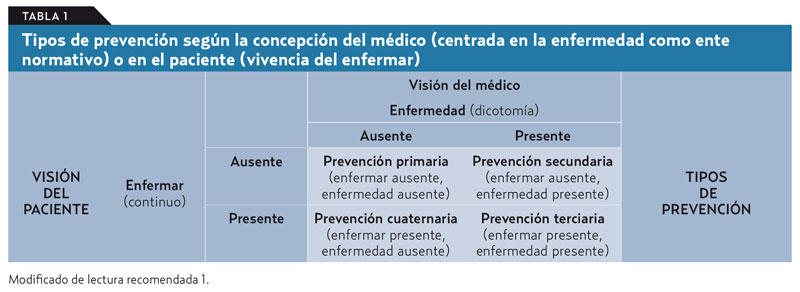
El contrato preventivo exige enorme seguridad en la obtención de beneficios minimizando perjuicios, aceptando muchos menos daños que el contrato curativo.
Los éxitos de la medicina curativa y preventiva han desembocado simultáneamente en arrogancia profesional y excesivas expectativas de la sociedad. Los médicos se convierten en aparentes científicos que devienen en magos comerciantes y ofrecen curas milagrosas laicas que sostienen sus negocios1; por ejemplo, con el cribado del cáncer de próstata mediante la determinación del antígeno prostático específico (PSA) y el tacto rectal. La sociedad exige evitar cualquier problema y aspira a la juventud eterna. La enfermedad se vive como fallo de la prevención; la muerte, como fracaso vital y médico.
El campo del trabajo médico abarca tanto enfermedad como salud y, como consecuencia, la vida se medicaliza. Además, la definición de enfermedad, y hasta el proceso de enfermar, pasa a depender de los profesionales sanitarios2. Se produce una «expropiación de la salud»3 y, por ejemplo, la salud del niño depende de su revisión por profesionales («consulta del niño sano»). Los médicos reciben crédito colectivo para definir la «normalidad»: presión arterial normal, peso ideal, mejores horas para tomar el sol, comida más saludable, etc. Socialmente, estar sano se convierte casi en una religión donde impera la prevención, imponiendo si es necesario medidas coercitivas. Por ejemplo, se discute la pertinencia de convertir en obligatorias todas las vacunas o de sancionar a quienes presenten enfermedades y no se hayan sometido a intervenciones preventivas adecuadas.
En este contexto de medicalización de la salud y de la vida, de un mundo de intervenciones y demandas excesivas, resulta cada vez más difícil lograr un balance razonable entre beneficios y perjuicios, entre el bien y el mal. De ahí la importancia de introducir la prevención cuaternaria en la práctica diaria.
Algunos ejemplos de excesos en prevención, diagnóstico, tratamiento y rehabilitación

Examinaremos algunos excesos de la medicina en los cuatro campos clásicos: prevención, diagnóstico, tratamiento y rehabilitación. La tabla 2 profundiza en ellos con más ejemplos.
• Abusos en prevención: la prevención solo se justifica si prevenir hace menos daño que curar. Según esto, no está justificado utilizar terapia hormonal en la menopausia para evitar infartos de miocardio4 ni tampoco la revacunación antitetánica cada 10 años (basta cumplir el calendario vacunal y revacunar a los 65 años5). Es bastante dudoso el uso de estatinas en prevención primaria cardiovascular6 o los suplementos farmacológicos de yodo en embarazadas sanas7. Igualmente existen dudas sobre la efectividad de la mamografía en prevención del cáncer mamario8. Por el contrario, sí existe certeza acerca de la inutilidad de la determinación del PSA, con o sin tacto rectal, como cribado del cáncer prostático9. Y es perjudicial el autoexamen de mamas para la detección precoz del cáncer de mama10.
• Excesos en el uso de pruebas complementarias y de tecnología en general: estos exámenes no son «inocentes», tanto por el daño que causan por sí mismos como por las «cascadas» que conllevan11. Por ejemplo, el riesgo acumulado de mortalidad por cáncer inducido por radiaciones es de ocho muertes por cada 10.000 estudios radiológicos realizados en menores de 15 años12. Abusar de técnicas de imagen, incluso no radiactivas, en patologías como, por ejemplo, hernias discales, puede resultar contraproducente (a más técnicas de imagen, peor resultado en salud y mayor grado de minusvalía).
• Excesos en tratamientos: medicamentos como balas. Los medicamentos mejoran la salud, o todo lo contrario. Los fármacos pueden dañar de muchas formas: efectos adversos, administración inadecuada, errores de dosificación, duplicidades, interacciones, polimedicación innecesaria, etc. Estos problemas suelen ser más frecuentes y graves en ancianos, principalmente en ancianos frágiles polimedicados13. Y en la génesis de la polimedicación no solo encontramos factores dependientes del paciente: si aplicamos de forma acrítica las guías basadas en la evidencia, una hipotética paciente de 79 años, hipertensa, diabética, con enfermedad pulmonar obstructiva crónica y osteoartrosis puede acabar tomando 12 medicamentos14. Esto aumenta la posibilidad de aparición de reacciones adversas, confundidas demasiado a menudo con agravamientos de procesos existentes o la aparición de nuevos problemas, lo que conlleva nuevas prescripciones que empeoran aún más la situación15. Ejemplos clásicos son tratar la hiperuricemia asintomática provocada por los diuréticos o utilizar antitusivos contra la tos por inhibidores de la enzima convertidora de la angiotensina. Especial mención merecen los medicamentos de reciente comercialización, cuyo balance beneficios-riesgos en condiciones reales todavía no es lo bastante conocido. Sin embargo, estos fármacos suelen ser promocionados muy activamente por los laboratorios farmacéuticos16, lo cual, sumado a la fascinación por lo nuevo y la falta de prudencia, conduce a su consumo por muchas personas en muy poco tiempo. Por ello, no pocas veces aparecen problemas de seguridad de cierta gravedad17 que generan alarma social, como en el caso de la rosiglitazona o el rofecoxib.
• Excesos en rehabilitación: la rehabilitación, como la prevención, tiene un aura positiva. Pero algunos excesos no se justifican. Por ejemplo, en cuestión de tratamientos para el dolor de cuello, hombros y espalda, se estima que únicamente puede considerarse de eficacia probada el 40% de los servicios contratados por el sistema público18.
Dilemas clínicos éticos diarios y prevención cuaternaria
Las actuaciones sanitarias se encuadran en los límites marcados por la ética y el profesionalismo. Los encuentros médico-paciente a menudo implican importantes dilemas que, pese a su relevancia, deben resolverse en segundos. El debate es, debe ser, inherente a la toma de decisiones clínicas, sustentándose en los principios de no maleficencia, consentimiento informado y respeto a la autonomía.
Sin embargo, muchas intervenciones de prevención primaria y secundaria se realizan al margen del encuentro clínico (p. ej., la vacunación escolar y las campañas de detección precoz del cáncer de mama), y no es habitual la información o el debate sobre sus límites, beneficios y perjuicios19. En la mayoría de las ocasiones el paciente ignora a qué riesgos se enfrenta y qué beneficios reales puede obtener20. Lejos de compartir la incertidumbre sobre la mejor decisión disponible (ética de la incertidumbre)21, la medicina preventiva sistemática impone y dispone, lo que sin duda atenta contra la ética y daña la relación clínica22. Además, estos problemas aumentan al referirse a actividades sobre individuos sanos (o sin síntomas), en quienes el nivel de tolerancia a potenciales daños es menor.
Por otro lado, resulta necesario resaltar que muchas de estas intervenciones suponen un trasvase de recursos (tiempo, dinero) de enfermos a sanos, de ancianos a jóvenes, de quienes tienen menos posibilidades educativas y económicas a quien tiene más y desde AP a la asistencia hospitalaria, por lo que ahondan en las desigualdades sociales y perpetúan la ley de cuidados inversos23.
Ante todo lo anterior, cabe acogerse a la ética de la negativa como ejercicio de prevención cuaternaria evitando el consumismo médico y la medicalización innecesaria. En la misma línea, se deben potenciar cuestiones éticas clave como comunicar con empatía y respeto las incertidumbres, reconocer el error cuando lo hay, responder ante el daño cuando ya está hecho y reparar dentro del contexto clínico24.
Estrategias de prevención cuaternaria en la consulta de medicina de familia/general
En realidad, la prevención cuaternaria es y ha sido inherente a la práctica de la medicina de familia aun mucho antes de haberle dotado de un nombre. Pero su estudio desvela la necesidad de llevar a cabo actividades de prevención cuaternaria de una forma mucho más activa y consciente. En la tabla 3 desgranamos algunas de las condiciones propias de la AP que hacen posible la prevención cuaternaria. En lo concerniente a la prescripción farmacológica, recientemente se han enumerado una serie de principios de prescripción prudente25. Un grupo de profesionales sanitarios de nuestro país ha llevado a cabo una iniciativa basándose en esos principios (http://prescripcionprudente.wordpress.com), en los que se ilustraban ejemplos del día a día surgidos de la experiencia práctica (v. material adicional).
Al margen de estas estrategias conscientes, conviene desarrollar otras semiautomáticas que ayuden a establecer heurísticos, respuestas rápidas e intuitivas, en el torbellino del trabajo clínico diario. Estos permiten responder con certeza, fundamento y rapidez a la incertidumbre (inevitable compañera habitual en la consulta). Cada médico debería contar con una selección de heurísticos según su carácter y formación, adaptados a los pacientes y la población que cuide. Aun así, conviene considerar algunos como paradigmas (en el material complementario ampliamos esto con ejemplos):
• «Toda intervención sanitaria conlleva beneficios y daños. Solo algunas ofrecen más beneficios que daños.»
• «La prevención es mejor que la curación cuando la intervención preventiva hace menos daño que la intervención curativa.»
• «Las cascadas son inevitables, salvo en su origen.»
• «Hace menos daño un “no” razonable que un “sí” complaciente.»
• «Hay muchos problemas para los que no tenemos respuesta.»
• «Todo paciente tiene alguna conducta sana.»

Caveat emptor: antes de comprarlo, piénselo
La prevención cuaternaria es una actividad sanitaria más, por lo que no deja de ofrecer simultáneamente beneficios y perjuicios. No conviene, por ello, aceptar sus propuestas sin críticas. No nace como «corriente salvadora» de todos los vicios de la asistencia sanitaria, ni como un modelo de refundación de la medicina que se termine convirtiendo en una especie de «religión» de profesionales descontentos con el actual sistema sanitario, sino una alternativa que busca minimizar los riesgos. Quien «compre» prevención cuaternaria debe considerar los pros y contras de las diferentes propuestas, e intentar su aplicación prudente según la situación de cada paciente y comunidad.
Resumen
La prevención cuaternaria es el conjunto de actividades que intentan evitar, reducir y paliar el daño provocado por la intervención médica. Aunque todas las actuaciones clínicas buscan un beneficio, ninguna está exenta de riesgos. Así, pruebas diagnósticas, actividades preventivas, medicamentos prescritos o métodos rehabilitadores pueden desencadenar cascadas de acciones que generen círculos viciosos dañinos. Existen múltiples ejemplos de prácticas sanitarias innecesarias, perjudiciales o sobreutilizadas: la utilización del PSA para el despistaje del cáncer de próstata, el amplio uso de los inhibidores de la bomba de protones como «protector gástrico» o la solicitud de chequeos analíticos periódicos en personas sanas son algunos ejemplos. Por ello, es preciso desarrollar estrategias que nos permitan responder con fundamento y rapidez a la incertidumbre en la consulta, siempre con la máxima calidad y el mínimo daño posible.
Lecturas recomendadas
1. Kuehlein T, Sghedoni D, Visentin G, Gérvas J, Jamoulle M. Prevención cuaternaria, actividad del médico general. [Quartäre Prävention, eine Aufgabe für Hausärzte]. Primary Care. 2010;10:350-4. Disponible en: <http://www.equipocesca.org/wp-content/uploads/2010/11/quaternart-prev-espanol-2010-final.pdf>.
Artículo de revisión en el que varios expertos internacionales en prevención cuaternaria analizan, a partir de casos prácticos reales y cotidianos, el concepto, el alcance y la justificación de una práctica asistencial menos agresiva y más tolerante con la incertidumbre. Además, discuten el papel del médico de familia/general en una Atención Primaria que tenga como leitmotiv el primun non nocere y las estrategias para promover un cambio de paradigma en la asistencia sanitaria.
2. Qaseem A, Alguire P, Dallas P, Feinberg LE, Fitzgerald FT, Horwitch C, et al. Appropriate use of screening and diagnostic tests to foster high-value, cost-conscious care. Ann Intern Med. 2012;156:147-9.
3. Korenstein D, Falk R, Howell EA, Bishop T, Keyhani S. Overuse of health care services in the United States. An understudied problem. Arch Intern Med. 2012;172:171-8.
Artículos 2 y 3 en los que se identifican intervenciones que no añaden valor a la asistencia sanitaria, o bien que están sobreutilizadas y que, por tanto, suponen un coste adicional para el sistema y un potencial manantial de daños evitables.
Bibliografía
- Gérvas J. Enfermedad: ciencia y ficción. AMF. 2008;4:2-3.
- Gérvas J, Pérez M. Uso y abuso del poder médico para definir enfermedad y factor de riesgo, en relación con la prevención cuaternaria. Gac Sanit. 2006;20(Supl 3):66-71.
- Illich I. Némesis médica: la expropiación de la salud, Barcelona: Barral Editores; 1975.
- Writing Group for the Women’s Health Initiative Investigators. Risks and benefits of estrogen plus progestin in healthy menopausal women. Principal results from the Women’s Health Initiative randomized controlled trial. JAMA. 2002;288:321-33.
- Grupo de trabajo para la actualización del capítulo sobre vacuna de tétanos y difteria del documento «Vacunación en adultos». Vacunación en adultos. Recomendaciones. Vacuna de difteria y tétanos. Madrid: Ministerio de Sanidad y Consumo; 2009. Disponible en: <http://www.msc.es/ciudadanos/proteccionSalud/vacunaciones/docs/TetanosDifteria_2009.pdf>. [Actualización: 2009.]
- Ray KK, Seshasai SR, Erqou S, Sever P, Jukema JW, Ford I, et al. Statins and all-cause mortality in high-risk primary prevention: a meta-analysis of 11 randomized controlled trials involving 65,229 participants. Arch Intern Med. 2010;170:1024-31.
- Gavilán E. Suplementos de yodo en embarazadas sanas. AMF. 2011;7:647-50.
- Gøtzsche PC, Nielsen M. Screening for breast cancer with mammography. Cochrane Database Syst Rev. 2009;(4):CD001877.
- Djulbegovic M, Beyth RJ, Neuberger MM, Stoffs TL, Vieweg J, Djulbegovic B, et al. Screening for prostate cancer: systematic review and meta-analysis of randomised controlled trials. BMJ. 2010;341:c4543.
- Kösters JP, Gøtzsche PC. Regular self-examination or clinical examination for early detection of breast cancer. Cochrane Database Syst Rev. 2003;(2):CD003373.
- Deyo RA. Cascade effects of medical technology. Annu Rev Public Health. 2002;23:23-44.
- Brenner DJ, Hall EJ. Computed tomography: an increased source of radiation exposure. N Engl J Med. 2007;357:2277-84.
- Villafaina A, Gavilán E. Polimedicación e inadecuación farmacológica: ¿dos caras de la misma moneda? Pharm Care Esp. 2011;13:23-9.
- Boyd CM, Darer J, Boult C, Fried LP, Boult L, Wu AW. Clinical practice guidelines and quality of care for older patients with multiple comorbid diseases: implications for pay for performance. JAMA. 2005;294:716-24.
- Kalisch LM, Caughey GE, Roughead EE, Gilbert AL. The prescribing cascade. Aust Prescr. 2011;34:162-6. Disponible en: <http://www.australianprescriber.com/magazine/34/6/162/6>.
- Brody H, Light DW. The inverse benefit law: how drug marketing undermines patient safety and public health. Am J Public Health. 2011;101:399-404.
- Eichler HG, Abadie E, Breckenridge A, Flamion B, Gustafsson Ll, Leufkens H, et al. Bridging the efficacy-effectiveness gap: a regulator’s perspective on addressing variability of drug response. Nat Rev Drug Discov. 2011;10:495-506.
- Serrano P, Kovacs FM, Cabrera JM, Ramos JM, García L. Avoidable costs of physical treatments for chronic back, neck and shoulder pain within the Spanish National Health Service: a cross-sectional study. BMC Musculoskelet Disord. 2011;12:287.
- Skrabanek P. Why is preventive medicine exempted from ethical constraints? J Med Ethics. 1990;16:187-90.
- Getz L, Sigurdsson JA, Hetlevik I. Is opportunistic disease prevention in the consultation ethically justifiable? BMJ. 2003;327:498-500.
- Gérvas J. Malicia sanitaria y prevención cuaternaria. Gac Med Bilbao. 2007;104:93-6.
- Weingarten M, Matalon A. The ethics of basing community prevention in general practice. J Med Ethics. 2010;36:138-41.
- Hart JT. The Inverse Care Law. Lancet. 1971;i:405-12.
- Pérez M. Ética de las pequeñas cosas en Medicina. Ponencia en la mesa de «Ética y derecho médico». 21 de octubre de 2010. Oporto (Portugal). XVII Encontro do Internato de Medicina Geral e Familiar, Zona Norte. Disponible en: <http://www.equipocesca.org/wp-content/uploads/2010/11/etica-pequenas-cosas-oporto-2010-octubre.pdf>.
- Schiff, GD, Galanter WL, Duhig J, Lodolce AE, Koronkowski MJ, Lambert BL. Principles of conservative prescribing. Arch Intern Med. 2011;171:1433-40.
Comentarios
 Maria Antonia Flores | 07-07-2014
Maria Antonia Flores | 07-07-2014estoy de acuerdo con los principios... Ojalá Dios tuviéramos al alcance de la mano datos irrefutables /cuasi irrefutables en los q apoyarnos ya q algunos pacientes han aprendido a hablar de los sucesos estatocásticos y ante éso yo no sé que responder

No hay comentarios:
Publicar un comentario